消化器内科
消化器内科

消化器内科を受診される患者様は、無症状の方から、腹痛、吐血、下血、だるさ、食欲不振、貧血、やせ、黄疸など 幅広い症状の方がいらっしゃいます。
消化器内科の病気だと思っていない方でも、身体の調子が悪いな…と思って 内科を受診される方の半数以上が、自覚はないものの、消化器の病気であることが多いのです。
便秘症について
長時間にわたって便がおなかの中にとどまると、徐々に水分が失われて硬くなり、おなかが張ったりして更に排便が困難になります。便秘だと感じておられる方は、まず適度に水分摂取を心がけることが大切です。
逆流性食道炎(胸やけ)について
逆流性食道炎は、胃と食道の境界部分がゆるむなどして、胃酸を含んだ胃内容物が食道へ逆流することにより生じる病気です。 「胸やけがする・酸っぱいものがのどに上がってくる」といった症状が主ですが、 「のどがつまった感じがする・声がかすれる・口が苦い・咳が続く・睡眠時無呼吸」などの呼吸器症状を生じることはあまり知られていません。これらの症状が食道への胃酸逆流が原因で生じていることに気づかないために、長い間症状を我慢しておられる方が多いのではないでしょうか。
逆流性食道炎を疑う場合、まず胃酸逆流症状を確認するための簡単な問診を行い、続いて内視鏡検査(胃カメラ)で食道粘膜の炎症を確認します。内視鏡検査は苦手な方もおられると思いますが、 食道がん・胃がんなどの病気を見逃さないためにも一度は検査を受けておかれる方が良いでしょう。
機能性胃腸症(胃もたれ)について
消化器内科では、胃のあたりの痛みを訴えながらも胃や十二指腸などには異常を認めない患者様によく遭遇します。最近、そのような疾患の一つとして「機能性胃腸症」という病態が注目されています。
この「機能性胃腸症」とは、従来からの症候性胃炎や神経性胃炎に相当する疾患群と考えられます。わずらわしい食後の膨満感(食後の不快なおなかの張り)、早期の膨満感(食べてすぐのおなかの張り)などの症状が 6ヶ月前から続いている方は、他院で「検査では異常なし」と言われた場合でも、ぜひ一度ご相談下さい。
過敏性腸症候群(下痢・便秘・腹痛)について
仕事の途中で腹痛を起こしトイレに駆け込む。登校前に必ずおなかが痛くなる。このような症状を引き起こすものに、過敏性腸症候群(IBS)という疾患があります。大腸検査や血液検査などでは異常が認められないのが特徴で、下痢や便秘・腹痛などが主な症状の機能性の疾患です。原因の多くは過度の緊張やストレスとされており、成人の10人に1人が該当する現代病ともいえます。慢性的に下痢や便秘・腹痛を繰り返して日々の生活に支障を感じつつも、なんとなく放置されている方は多いと考えられます。
おなかの症状で困っておられる方、IBSの診断・治療について一度ご相談下さい
胃内視鏡(胃カメラ)
検査実績
胃内視鏡(胃カメラ)とは?
口あるいは鼻から内視鏡を挿入して、食道・胃・十二指腸の内部を観察します。
潰瘍、ポリープ、がん、胃炎(ピロリ菌感染症)などの病気が見つけられます。
当院ではハイビジョン・画像強調システム(NBI)を導入しているため、極めて小さな病変でも拾い上げることが可能です。
経鼻内視鏡の紹介
当院では、経口・経鼻両方のカメラで検査を行っています。経鼻内視鏡での検査を希望する方が増えていますが、経口スコープと比べて、より細く、喉に触れることも少ないため吐き気などの苦痛を最小限に抑え、また検査中も会話しながら行うことができるためでしょう。経鼻内視鏡での検査数増多に合わせ、待ち時間短縮のため新たに経鼻内視鏡スコープを導入しています。
【経鼻内視鏡のメリット】
- 嘔吐反射が少ない。
- 会話ができる。
【経鼻内視鏡のデメリット】
- 経口内視鏡に比べ画質がやや劣るため、検査にやや時間がかかる。
- 止血処置やポリープ・がんの治療は困難。
検査の流れ
基本的には予約(電話でも可能)で行いますが、必要な場合は随時受け付けます。
<前日>
- 午後9時以降は何も食べないでください。ただし、水・お茶・スポーツドリンクはOKです。
- ふだん飲まれているお薬はいつも通りにお飲みください。
<当日>
- 朝から食事はできません。水・お茶はコップ2杯以上飲んできてください。
※従来は、水分も摂らないようにという指示をされたことが多かったと思いますが、実際には、水分を胃の中に入れたほうが、粘液が洗い流されて観察しやすくなりますので、水分は摂っていただいております。 - 心臓、血圧のお薬はいつも通りにお飲みください。糖尿病のお薬は飲まないでください。
血液サラサラのお薬を飲まれている方は、主治医の指示通りにしてください。
【前処置】
喉または鼻の麻酔を行ないます。ご希望により鎮静剤の投与を考慮しますので、ご相談ください。
【検査】
時間は5~10分程度です。詳しく調べるために、色素を撒いたり組織検査を行う場合があります。
【検査後】
診察室で結果を説明します。組織検査を行った場合は、1週間後に結果を説明します。
- 水分・食事は1時間後からOKです。組織検査を行った場合、食事は2時間後から可能です。
ただし、当日は刺激物(辛い物や味の濃いもの)やコーヒー、アルコールは避けてください。
検査費用
胃内視鏡検査は保険診療ですので、検査費用に大きな差はありませんが、組織検査やポリープ切除等の治療の有無により決まります。
【組織検査なしの場合】
5,000円~6,000円(初診料など含む、3割負担分)
【組織検査ありの場合】
8,000円~12,000円(初診料など含む、3割負担分)
【ポリープを切除した場合】
16,000円~26,000円(初診料など含む、3割負担分)
症例紹介
食道がん①(扁平上皮がん)
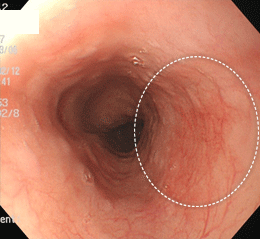
通常の観察では、わずかに発赤しているのみです。
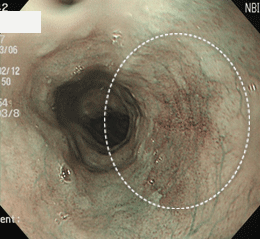
NBIという特殊光モードにすることで、コントラストがはっきりします。
食道がん②(バレット腺がん)
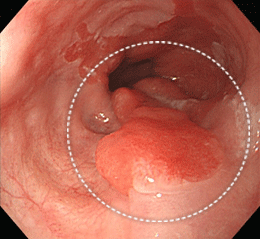
バレット上皮という状態から発生した腺がんです。
食道がん③(類基底細胞がん)
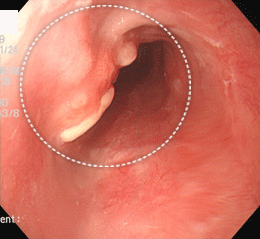
類基底細胞がんという特殊なタイプのがんでした。
粘膜の下を這うように拡がっていました。
食道がん④(扁平上皮がん)
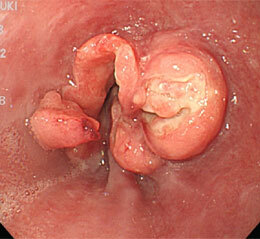
食べ物が胸につかえるという症状がありました。
全周性の進行がんです。総合病院を紹介し、放射線療法を行なってがんを小さくしてから手術が行われました。
食道がん⑤(扁平上皮がん)
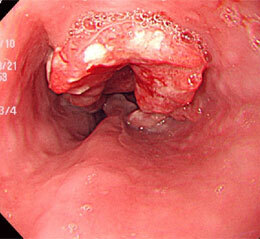
しばらく前より固形物がつかえる感じがあったそうです。
5年前の検診での胃カメラが辛く、なかなか受診に踏み切れなかったとのこと。ほぼ全周性のがんであり、大学病院を紹介しました。
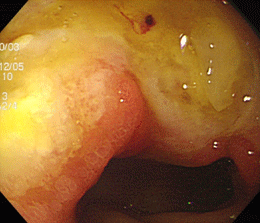
胃がん①
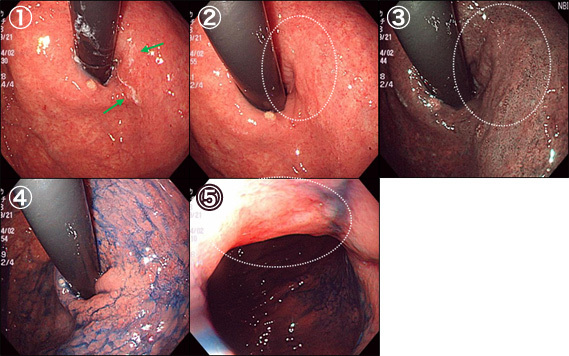
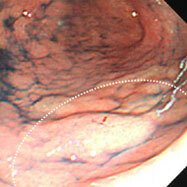
胃の入り口に粘液が付着していたため(①)、これを洗い流したところ、褪色調の平坦な領域が明らかになりました(②)。
これをNBIモードにしてみると、周囲との違いがもう少しはっきりします(③)。
更に色素を散布すると、発赤調の平坦な腫瘍として認識できます(④)。
スコープを引き抜いてきて見下ろすと、病変部はわずかに陥凹しているようです(⑤)。
生検でがんが証明されました。
粘液に着目して洗い流さないと、見落としたかもしれません。
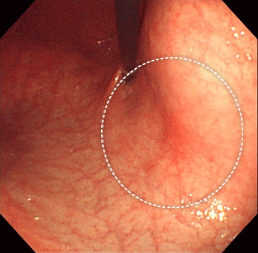
胃がん②
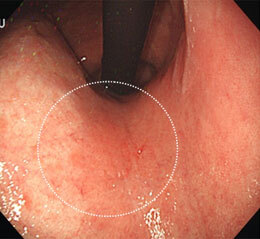
通常観察ではわずかに発赤しているのみですが、
NBIモードにすることで境界がはっきりし、わずかに凹凸していることもわかります。
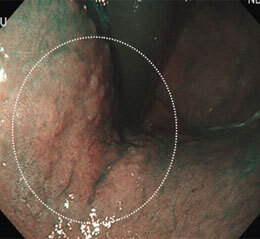
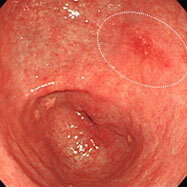
胃がん③
通常観察では平坦な発赤として認められます。
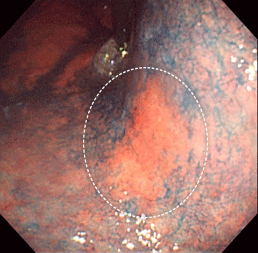
色素を散布することにより、境界がはっきりしました。
胃がん④
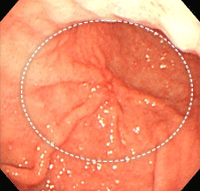
ひだの集中を伴う小さな潰瘍を認めますが

近接すると集中するひだの辺縁が不整で
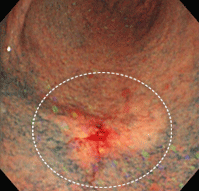
送気して病変部を伸展させると、色素をはじく部分が比較的広く、褪色域(白っぽい部分)を伴っています。生検で未分化型がんでした。早期がんですが、内視鏡治療はできず、手術となりました。
胃がん⑤

早期がんです。

内視鏡治療しました。
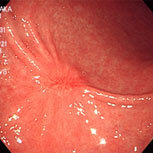
胃がん⑥
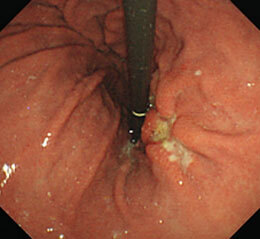
進行がんです。
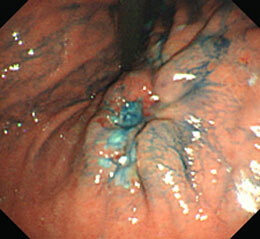
手術になりました。
胃がん⑦
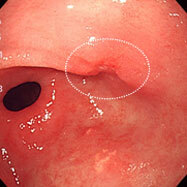
早期がんで、電気メスでの内視鏡治療(内視鏡的粘膜下層剥離術:ESD)になりました。
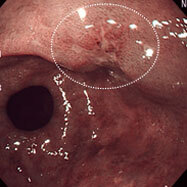
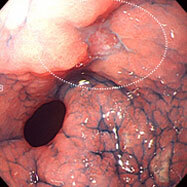
胃がん⑧
早期がんです。
内視鏡治療(ESD)になりました。
ESD4ヶ月後。再発を認めません。
胃がん⑨(腺腫→がんへの変化)
初回。生検で腺腫でした。高齢(86歳)で心不全の合併症があり、治療を希望しませんでした。
1年後。やや増大傾向の印象でした。生検で腺腫であり、そのまま経過観察を希望されました。
2.5年後。食欲不振にて検査をしたところ、進行がんへと変化しているのが確認されました。外科の先生と相談し、抗癌剤治療が開始されました。
胃がん⑩
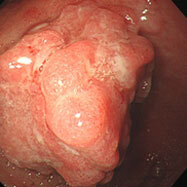
進行がんです。
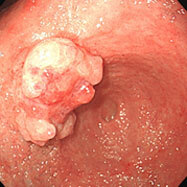
手術を頑なに拒否され、外科の先生の指示のもと、3~4ヶ月おきに検査を行いましたが(左→右)、
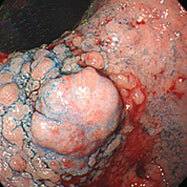
毎回形が変化しています。
胃がん⑪
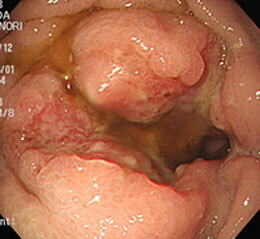
胃がん術後20年目に、残胃に発生したがんです。
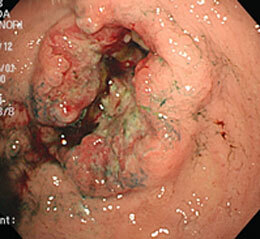
貧血の原因精査で胃カメラを施行したところ、進行がんの状態で発見されました。
胃がん⑫
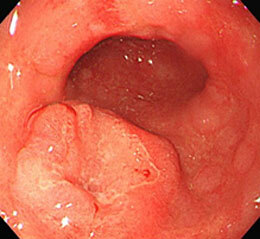
術前の検査で深達度(がんの深さ)は粘膜下層と診断しましたが、筋層近くまで及んでおり、内視鏡治療(ESD)は困難と判断し、手術が施行されました。
胃がん⑬
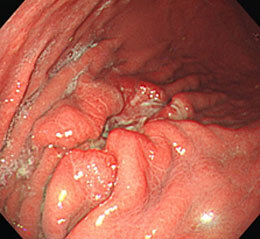
進行がんです。
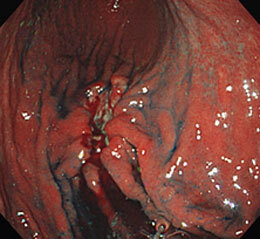
手術が施行されました。
胃がん⑭
スキルスと呼ばれるタイプのがんです。胃のふくらみが悪くなっています。
食後膨満感を主訴に受診されました。
外科を紹介し、先に抗がん剤治療を行なってから手術が施行されました。
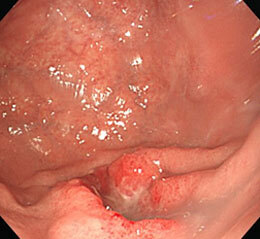
胃がん⑮
胃の出口付近の早期がんです。特に症状はなく、健診目的で胃カメラを施行しました。
内視鏡的粘膜切除術(EMR)後。
EMR3ヶ月後です。再発を認めません。
胃がん⑯
進行がんです。
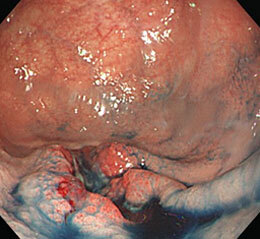
胃の入り口の近くであったため、胃全摘となりました。
胃腺腫①
大きさ25mmの腺腫(がんの前段階と言えます)
内視鏡治療(EMR)直後。大きいため3分割で切除しました。
EMR7ヶ月後。腫瘍の再発は認めません。
胃腺腫②(経過観察例)
発見時。86才と高齢で、不整脈(心房細動)のため血液をサラサラにする薬を内服しており、何も治療したくないとのことでした。
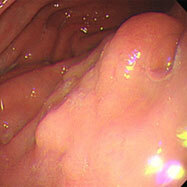
1年後。少し大きくなっています。
2年後。さらに大きくなっています。他県に住む家族を呼んで相談し、経過観察となりました。
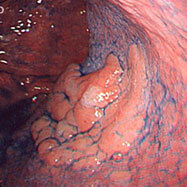
胃腺腫③(経過観察例)
発見時。平坦な隆起が認められます。生検で腺腫の診断でした。
1.5年後。やや横長に大きくなってきています。生検で腺腫の診断でした。

5.5年後。更に大きくなっています。生検で腺腫内がん(早期がん)の診断でした。
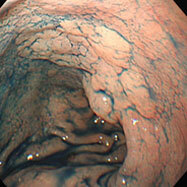
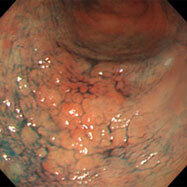
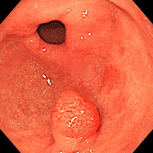
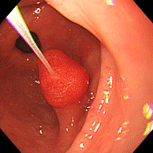
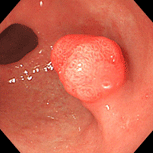
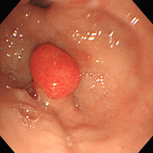
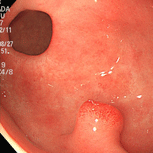
胃ポリープ①(過形成性ポリープ)
H14/H15/H16(除菌前)
H18 除菌
↓
H19/H20/H22(除菌後)
79歳女性。以前より萎縮性胃炎、胃ポリープの診断で定期的に内視鏡検査を受けていました。胃の出口付近のポリープが徐々に大きくなってゆき(上段左→右)、ご本人と相談し、平成18年(73歳時)にピロリ除菌を行いました。除菌後ポリープはごつごつした感じだったのが丸みを帯びるようになり、徐々に小さくなってゆきました(下段左→右)。
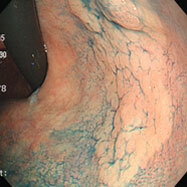
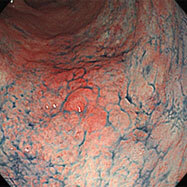
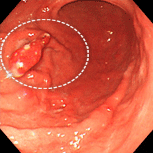
胃ポリープ②(過形成性ポリープ)
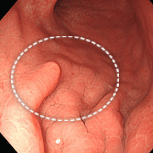
H14/H18/H22
81歳男性。萎縮性胃炎、胃ポリープでフォロー中でしたが、胃の中央付近のポリープが徐々に大きくなってきたことで(左図)除菌の希望があり、平成15年(72歳時)に除菌しました。ポリープは徐々に小さくなってゆき(中図)、7年後の観察では消失していました(右図)。このように、除菌することで過形成性ポリープは小さくなったり消失することが期待できます。過形成性ポリープを放置した場合、将来がん化したり、出血して貧血になることもありますので要注意です。
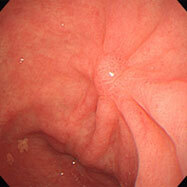
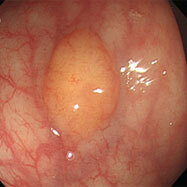
胃ポリープ(胃底腺ポリープ)
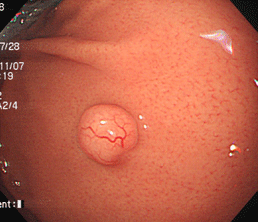
53歳女性。胃の上部に半球状のつるっとしたかんじのポリープを認めます。炎症も萎縮もないピロリ菌陰性の胃粘膜に出来るポリープで、多少大きくなったり、数が増えたりすることはありますが、過形成性ポリープと違って、将来がん化する恐れはありませんので、放置してかまいません。
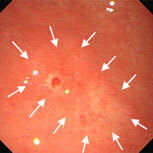
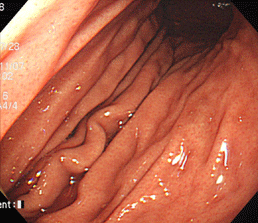
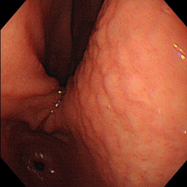
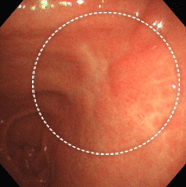
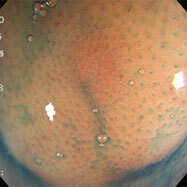
鳥肌胃炎
①(24歳女性)
[主訴]鉄欠乏性貧血
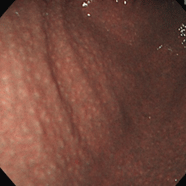
②(15歳男性)
[主訴]心窩部痛
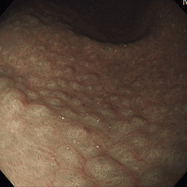
③(16歳女性)
[主訴]心窩部痛
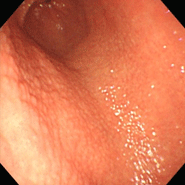
④(54歳女性)
[主訴]心窩部痛
胃潰瘍瘢痕あり
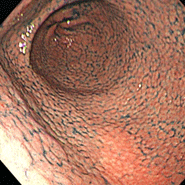
⑤(52歳女性)
[主訴]心窩部痛
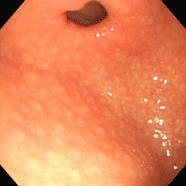
⑥(28歳女性)
[主訴]心窩部不快感
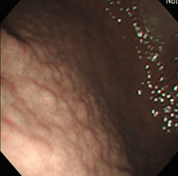
⑦(37歳女性)
[主訴]心窩部痛
①~⑦すべてで、ニワトリの毛をむしり取った後の皮膚のような小さな隆起が胃の前庭部(出口に近いところ)に密集しており、鳥肌胃炎と呼ばれます。ピロリ菌に対する過剰な生体反応が起こっていると考えられ、若い女性に見られることが多く、胃がんになる確率が高いとされます。私が初めて鳥肌胃炎を見たのは大学病院勤務時代で、検診目的で受診した30代女性が早期胃がん(未分化型がん)を併発していました。鳥肌胃炎は前がん状態(特に、未分化型がんと言われる悪性度の高いがんの前段階)といえることから、これまでに60例ほどの鳥肌胃炎を経験していますが、見つけたら即除菌しています。幸いがんの併存は認めていませんが、除菌後も定期的なフォローアップが必要であることを説明しています。胃炎の進んでいない時期、即ち感染後年数の経っていない若いうちに除菌を行えば、胃がん発症のリスクをかなり低くすることができると考えられていますので、中高生くらいで胃の調子が悪い方は、我慢せずに胃カメラを受け、ピロリ菌感染がないか、鳥肌胃炎になっていないかを調べてもらうことをお勧めします。
柿胃石
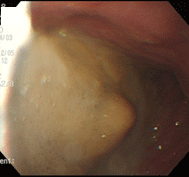
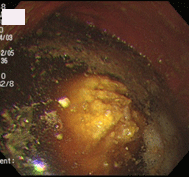
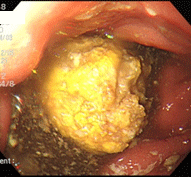
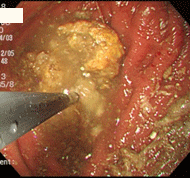
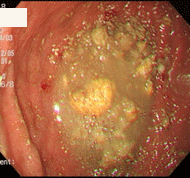
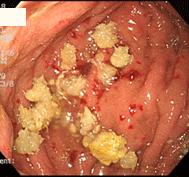
70歳男性。胃切除後,糖尿病で通院中の方です。この方は柿が大好きで、熟柿を3個食べた翌日からみぞおちのつかえがとれず来院しました。胃内に黄色の塊を認め、柿胃石と判断し、サイダーを撒いた後、生検鉗子やスネア鉗子で破砕を試みましたが非常に硬く困難で、一旦処置を終了しました。翌週再検し、今度はペプシコーラを撒いて様子をみました。すると、数十秒後より胃石が変形し崩れていくのが観察できました。生検鉗子・五脚鉗子にて容易に破砕可能となり、約5㎜大に細片化し,検査を終了しました.文献的には、コカコーラで溶解したという報告が殆どですが、ペプシコーラも有用であることが確認されました。コーラ系飲料水が胃石溶解に有用なのは、他の炭酸飲料と比べ酸度や炭酸ガス含有量が高いことに起因するのではないかと思われます。一般に胃切除後の方や糖尿病の方は胃の動きが悪く、胃カメラを行なうと食べ物が胃内に残っていることが少なくありません。そこで私は、検査で胃に食べ物が残っていた場合には、時々は食後にコーラを飲むように勧めています。勿論、糖質フリーのもの(コカコーラゼロ、ペプシネックスなど)です。
胃アニサキス症①
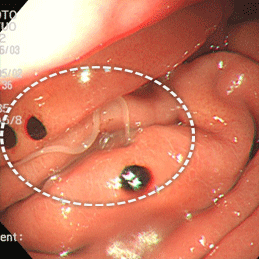
62歳男性。さんまの刺身を食べてから心窩部痛、吐き気が出現し、翌日胃カメラを施行したところ、アニサキスと思われる虫体が胃壁に突き刺さって動いており、周囲の粘膜はむくんでいました。黒色の円形のびらんも散見されますが、おそらく虫体が何度も突き刺さったか、数匹いたのだと思われます。生検鉗子にて虫体を抜去したところ、まもなく痛みは消失しました。ただし、吐き気、むかつきなどの症状はすぐにはとれないことも多く、通常胃薬と抗アレルギー薬を数日投与します。
なお、この方の背景胃粘膜は正常で、ピロリ菌陰性と思われます。アニサキスとピロリ菌の因果関係はないとされています。
胃アニサキス症②
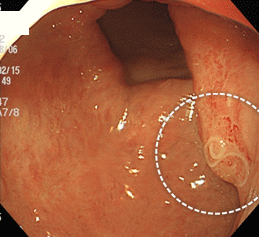
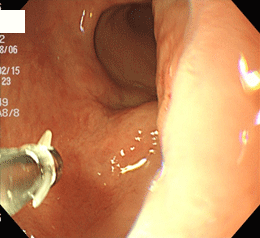
64歳女性。旅行先でしめさばを食べた数時間後より心窩部痛が出現し、2日後に胃カメラ施行。アニサキス虫体が迷入し、周囲粘膜は腫大しています。この方は胃カメラの前に胃薬と痛み止めを処方しておりましたが効果がありませんでした。生検鉗子にて虫体を摘出することにより、まもなく症状は消失しました。病歴からアニサキス症を疑ってもすぐに胃カメラが施行できない場合、抗アレルギー薬やステロイドを投与することにより、症状が消失することを報告したドクターがいます。胃カメラで虫体を摘出しなくても、アレルギーを抑えることで症状がとれるという画期的なものでした。私の場合、福島での開業時代、夕食に寿司や刺身などの生食(酢でしめたものも含みます)の後から心窩部痛や吐き気が生じて深夜に受診される方が時々いました。そんな時、緊急で胃カメラというわけにもいかないので、ヨードアレルギーがないのを確認し、ガストログラフィンという水溶性の造影剤をその場で飲ませます。恐らく、成分に含まれる高濃度のヨードが虫体に作用するものと思われますが、翌朝症状がとれず再受診した方は一人もいません。抗アレルギー薬、経口ステロイド薬よりも明らかに効きが早いと実感しています。
食道異物(魚骨による食道穿孔)
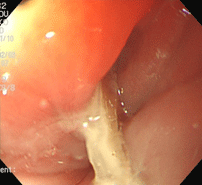
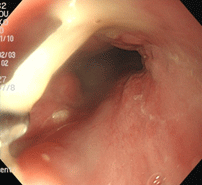
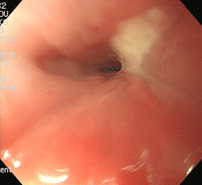

80歳女性。夕食にカレイの煮付けを食べた直後から喉の痛みが出現し、翌日耳鼻咽喉科、翌々日歯科を受診しましたが原因不明とされ、発症3日後に当院を受診しました。病歴より魚骨誤飲が疑われ、直ちに胃カメラを施行したところ、食道に入ってすぐのところに壁に突き刺さった魚骨を認め、把持鉗子を用いて抜去しました。抜去部位より膿(うみ)が出てくるのが見えました。魚骨の長さは約3cmで、食道壁内に1.5cmほど刺入していました。血液検査、レントゲン、CTを行ない、魚骨による食道穿孔、食道周囲膿瘍と診断し、直ちに入院となりました。幸い手術には至らず、約1か月後に退院できました。
AGML(急性胃粘膜病変)
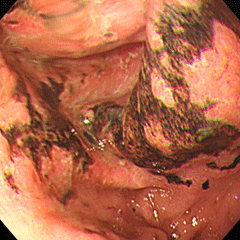
36歳女性。職員旅行で痛飲し、翌朝より心窩部激痛、嘔吐が出現しました。
胃の中央付近から出口にかけて、出血性びらんが多発しています。
この方の背景胃粘膜には炎症も萎縮もなく、ピロリ菌陰性と考えられました。
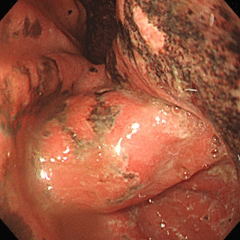
AGDML(急性胃十二指腸粘膜病変)
56歳男性。営業マンで接待が続き、連日のように深夜まで飲食していましたが、心窩部痛、嘔気の訴えで受診しました。出血性びらんが胃の出口付近だけでなく、十二指腸にもみられました。この方の背景胃粘膜も正常で、炎症も萎縮も認めませんでした。ピロリ菌陰性の方は粘膜のバリアーが本来頑丈ですが、アルコールや暴飲暴食、鎮痛剤濫用などの影響で、このような傷が出来てしまうようです。
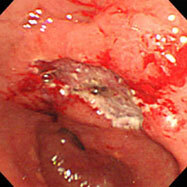
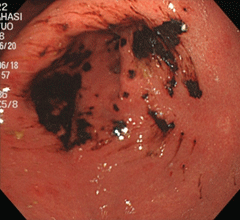
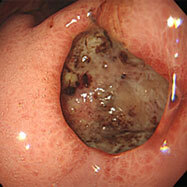
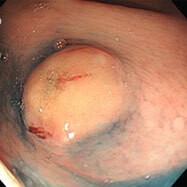
胃潰瘍①
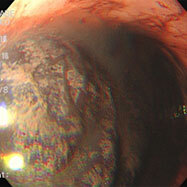
79歳の女性。心窩部痛・黒色便の訴えで受診しました。胃の中は血液で充満し、胃角部(胃の中央部)に大きな深掘れ型の潰瘍を認め、血管が剥き出しになりチョロチョロと出血していました。クリップを用いて血管を潰し、止血しました。
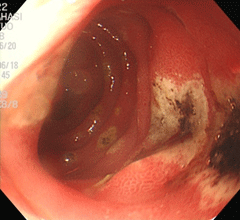
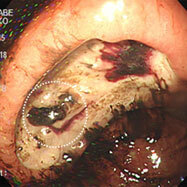
胃潰瘍②
61歳の男性で、心窩部痛・食欲低下を主訴に来院しました。胃の中に食物残渣と血液の貯留を認めます。胃角部に深掘れ型の潰瘍を認めますが、検査した時点では出血は治まっており、露出した血管も明らかではありません。幽門部(胃の出口)が変形し狭くなっており、潰瘍の痕と思われます。背景胃粘膜に軽度の慢性炎症を認め、ピロリ菌の関与も考えられますが、この方はヘビースモーカーであり且つ齲歯と歯槽膿漏で歯が数本しか残っておらず、複合的な要因で潰瘍を繰り返していると考えられました。単に除菌をするだけでは潰瘍は治癒しない可能性をよく説明し、禁煙と歯科受診を指導しました。
胃潰瘍③(薬剤性:ピロリ菌陰性)
炎症も萎縮もない正常の胃粘膜
35歳女性。感冒症状で市販の風邪薬を倍量で3日間飲んだところ心窩部激痛が出現し、受診。
胃の出口付近に深い潰瘍を2か所認めます。この方の背景胃粘膜には炎症も萎縮もなく、ピロリ菌陰性と考えられます。胃潰瘍の原因の70%はピロリ菌ですが、25%が解熱鎮痛剤などの薬剤によるものです。
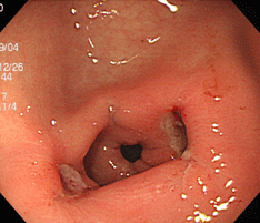
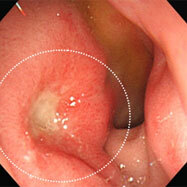
十二指腸潰瘍①(薬剤性:ピロリ菌陰性)
炎症も萎縮もない正常の胃粘膜
51歳女性。腰痛にて整形外科通院中で、鎮痛剤を飲んでいました。初めは空腹時のみの心窩部痛でしたが、痛みが持続するようになり受診されました。十二指腸の入り口(球部)に大きな潰瘍を認めます。この方も炎症も萎縮もない胃粘膜で、ピロリ菌も陰性でした。
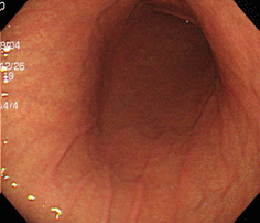
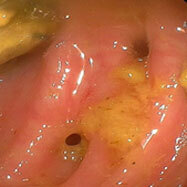
食道異物(魚骨による食道穿孔)
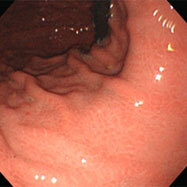
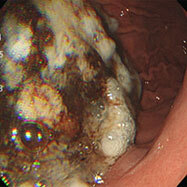
ザラザラした表面
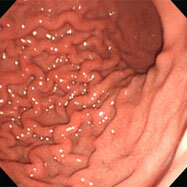
蛇行・腫大したひだ
12歳男児。1か月以上心窩部痛が続き、食欲もなくなってきたとのことで、胃カメラを施行したところ、胃内には慢性活動性胃炎の所見(粘膜表面の光沢がなくザラザラし、ひだが腫れています)を認め、十二指腸球部に潰瘍を認めました。ピロリ菌の除菌および胃薬内服により症状は速やかに消失しました。この児は3人兄弟で他のお子さんに症状は認めていませんが、兄弟とお母さんの感染状況を知っておくことが重要です(そのうち血液検査を希望すると言って、そのままになっています)。
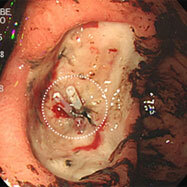
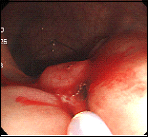
十二指腸潰瘍③
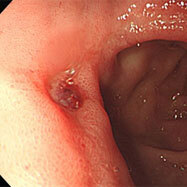
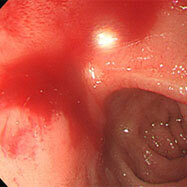
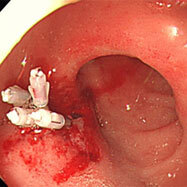
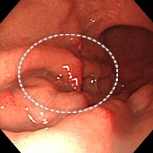
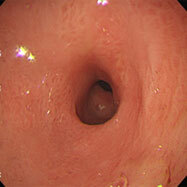
心窩部痛・ふらつき・黒色便の訴えがありました。十二指腸球部の前壁に潰瘍を認め、血管がむき出しになっています(露出血管と言います)。観察中出血が始まったため、クリップ装着による止血を行いました。
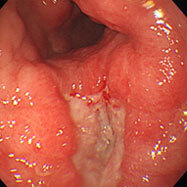
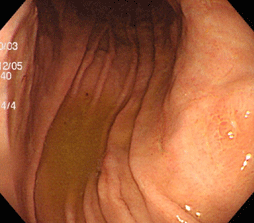
胃食道逆流症(逆流性食道炎)
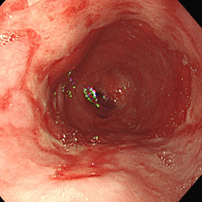
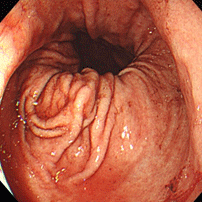
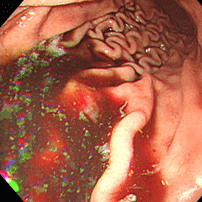
81歳女性。胸やけ、血性嘔吐の訴えで受診。食道と胃のつなぎ目に全周性の潰瘍を認め、じわじわと出血していました(左図)。食道裂孔ヘルニア(胃と食道の間の筋肉が緩く、胃粘膜が胸腔内に脱出した状態)も高度で(中図)、もともと胃液が逆流しやすい状態でした。この方はTIA(一過性脳虚血発作;脳梗塞の前段階ともいえます)で血液サラサラのお薬(アスピリン)を飲んでいました。背景胃粘膜には炎症も萎縮もなく、ピロリ菌陰性で胃液の酸度が高いことが推察されます。ピロリ菌陰性者で血液サラサラのお薬や鎮痛剤を飲んでいる場合は、胃十二指腸潰瘍だけでなく、胃食道逆流症(逆流性食道炎)の発症に注意が必要です。
患者様の声
- 40代女性
以前経口での胃カメラがとても辛く、以来ずっと検査を避けてきましたが、知人から経鼻でのカメラのことを聞いて受けました。検査内容を看護師さんも先生も優しく丁寧に説明してくれて、安心して検査を受けることが出来ました。
こんなに楽なら、もっと早く受けておくべきでした。
- 70代女性
胃カメラは辛いものだと夫から聞いていたので、今まで胃の調子が悪くても、市販の胃薬でごまかしていました。
今回初めて検査を受けたところ、ピロリ菌による慢性胃炎がかなり進行していて、除菌するにはタイミングが遅すぎると言われました。
でも、胃にやさしい食事の話も聞けたし、癌は早期に見つかれば心配ないと聞いて、安心して毎年胃カメラを受けることにしました。
- 60代男性
5年前に初めて経口での胃カメラを受けましたが、苦しい上に声が出せないので、本当に辛い思いをしました。
もう2度と胃カメラは受けないつもりでいましたが、経鼻カメラは辛くないということを聞いて、受けることにしました。
確かに、喉も苦しくないし、しゃべることもできるので、落ち着いて検査を受けることができました。
これからは毎年胃カメラを受けるつもりです。
- 10代男性
ずっと胃が痛くて、親に勧められて検査を受けました。
カメラが鼻を通るときは怖かったですが、痛みもなく、あっという間に検査が終わりました。
十二指腸潰瘍があることがわかって、ピロリ菌の除菌の薬を飲んだら、すぐに痛みが消えました。
- 20代女性
祖父と父親が胃がんで手術しており、家系に胃潰瘍も多いので、検査を受けることにしました。
鼻を通過する際、特に痛みは感じませんでしたが、鼻の奥のほうが狭いために、無理して通すと出血すると言われ、喉の麻酔を追加して口からの挿入に切り替えました。
声が出せないと言われたので恐怖感がありましたが、鼻用の細いカメラだったせいか、さほど苦しくもなく、先生が説明しながら検査をすすめてくれたので、安心でした。
ピロリ菌がいないこともわかったし、胃癌になる可能性は殆どないよと言われたので、とても安心しました。
- 50代女性
10年前健診で初めて胃カメラを受けたときに胃にポリープがあると言われ、毎年辛いのを我慢してカメラを受けていますが、今回先生から自分のポリープはピロリ菌に関係ないタイプであり、癌になる心配は殆どないと言われたので、今後は3年に1回くらい検査を受けようと思います。
詳しい説明が聞けたし、写真も頂けたので、とても良かったです。
大腸内視鏡(大腸カメラ)
検査実績
苦痛のない検査のために
苦痛のない検査を目指し、研鑽を積み重ねてきました。痛みの原因の多くは、過度の送気とスコープの押し込みによる腸管の過伸展からくるものです。腸管が風船のように膨らまされ、ねじれてしまったら痛いのもうなずけます。以前検査を受けて大変苦しかったという方でも、「今回はとても楽だった」と、満足していただいております。ただし、開腹手術後の癒着がある場合などは、この限りではありません。ケースバイケースで鎮痛剤・鎮静剤の使用も考慮しますので、ご相談ください。なお、お薬を使用した場合は、ふらつきが残ることがありますので、検査終了後1~2時間ほどお休みいただきます。また、当日は車の運転が出来ませんのでご注意ください。
大腸内視鏡(大腸カメラ)とは?
肛門より内視鏡を挿入して、直腸から小腸の末端部まで観察します。がん、ポリープ、憩室(小さな凹み)、潰瘍性大腸炎などの病気が見つけられます。当院ではハイビジョン・画像強調システム(NBI)・拡大スコープを導入しているため、極めて小さな病変でも拾い上げることが可能です。ポリープはその場で切除可能な場合もあります。健診の便潜血反応で陽性になった方は勿論、下痢、便秘、下血、血便、便が細い、腹部の違和感など症状のある方は是非検査を受けてください。なお、大腸の進行がん(手術が必要)の内2割は便潜血検査でひっかからない(陽性にならない)というデータもあり、学会では40歳を過ぎたら一度内視鏡検査を受けることを勧めています。実際私自身も、20代一人、30代二人、40代四人の進行がんを福島での開業時代に経験しています。
検査の流れ
お電話での予約が可能ですが、安全に検査を受けていただくため、現在の排便状況を確認しますので、検査2日前までに外来を受診し、診察を受けてください。
<前日>
- 検査食を摂っていただきます。
- 午後9時以降は何も食べないでください。ただし、水・お茶・スポーツドリンクはOKです。
- 普段飲まれているお薬はいつも通りにお飲みください。
- 寝る前にコップ一杯の水に下剤(シンラック®10ml)を混ぜて、飲んでください。
<当日>
- 朝から食事はできません。水・お茶・スポーツドリンクは飲んでもかまいません。
- 心臓、血圧のお薬はいつも通りにお飲みください。糖尿病のお薬は飲まないでください。
血液サラサラのお薬を飲まれている方は、主治医の指示通りにしてください。
【前処置】
通常は検査開始4時間前からニフレック®もしくはビジクリア®の内服を開始します。便通状態で異なりますが、大体2~4時間で便が透明になります。ご自宅での前処置が不安な方、ご高齢の方、足腰の弱い方は、軽度の認知症の方は、当院にお越しいただいた上で看護師の指導の下、前処置を行ないます。
【検査】
ご希望により鎮静剤の投薬を考慮いたしますのでご相談ください。検査時間は10~20分程度です。ポリープがある場合、その場で切除することもあります。出血や穿孔などの合併症の可能性はゼロではありませんので、その際は適切に対応します。
【検査後】
診察室で結果を説明します。組織検査やポリープ切除を行なった場合は、1週間後に結果を説明します。
- 水分・食事は1時間後からOKです。
組織検査を行った場合、当日は刺激物(辛い物や味の濃いもの)やコーヒー、アルコールは避けてください。 - ポリープ切除を受けた場合は、食事・運動・出張・旅行など、1週間ほど制限がありますので、説明を受けてください。
- 車の運転はお控えください。
検査費用
大腸内視鏡検査は保険診療ですので、検査費用に大きな差はありませんが、組織検査やポリープ切除等の治療の有無により決まります。
【組織検査なしの場合】
約8,000円~10,000円(再診料など含む、3割負担分)
【組織検査ありの場合】
約10,000円~16,000円(再診料など含む、3割負担分)
【ポリープを切除した場合】
約23,000円~30,000円(再診料など含む、3割負担分)
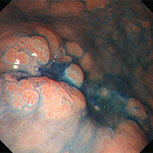
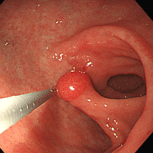
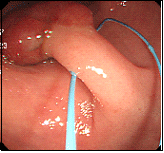
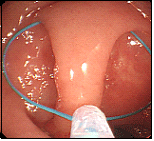
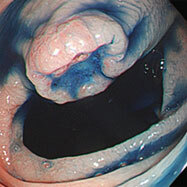
大腸ポリープ①
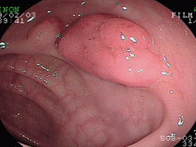
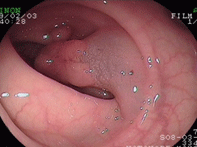
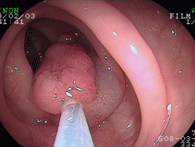
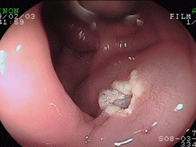
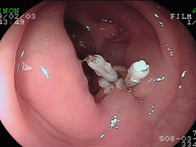
S状結腸のポリープに対し、生理食塩水を入れてポリープを浮かせたあと、スネア鉗子で焼灼切除しています。後出血防止のため、クリップを装着しています。
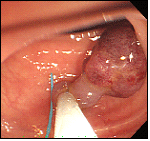
大腸ポリープ②
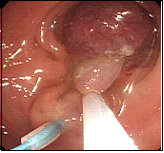
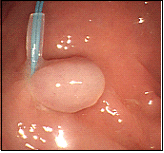
茎の長いきのこ型のポリープの場合、切除後の出血のリスクが高いため、茎の根元を留置スネアという器具で締めつけ、ポリープが暗紫色に変色して血流が途絶えたのを確認した後、スネアで焼灼切除します。
大腸ポリープ③
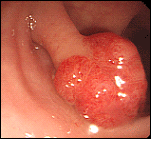
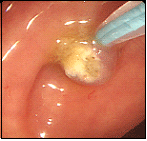
②と同様に、留置スネアを用いて安全に焼灼切除しています。
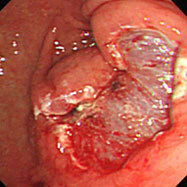
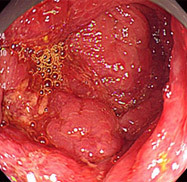
大腸がん(SM深部浸潤がん)
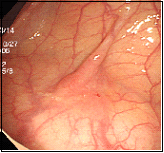
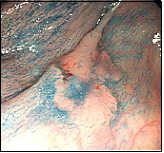
横行結腸に10mm位の発赤調の平坦な病変を認め、色素撒布にて中心部が陥凹しているのがわかります。また、ひだが入り込んでいる部分は空気を入れても緊満した感じが変わらず、粘膜下層(SM)まで浸潤していると考えられ、紹介の上ESD(粘膜下層剥離術)を施行していただきました。
大腸がん(SM深部浸潤がん)
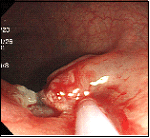
S状結腸に8mm大のポリープを認め、硬く緊満した印象があります。生理食塩水を注入すると、一見ポリープは浮き上がったようにみえますが、粘膜下層(SM)やや深くに潜っていると思われ、取残しのリスクを説明しましたが、どうしても切除して欲しいとのことで、スネアにて焼灼切除しました。組織検査で深い部分のがん細胞の取残しを僅かながら認めたため、外科的に追加切除となりました。
大腸がん③(SM深部浸潤がん)
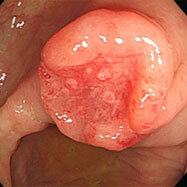
S状結腸の15mm大のポリープです。表面に深い凹みを伴い、がんが粘膜下層深くに潜っているサインです。内視鏡治療の適応はなく、手術となりました。
大腸がん④
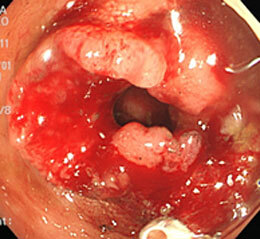
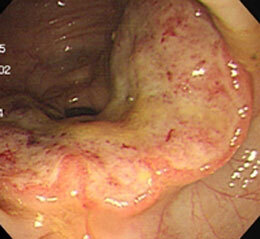
便秘を主訴に来院。S状結腸に全周性の進行がんを認めました。
大腸がん⑤
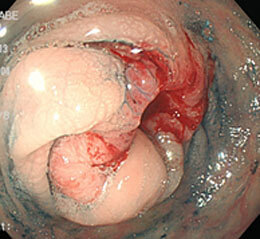
上腹部痛を主訴に来院。横行結腸に全周性の進行がんを認めました。
大腸がん⑥
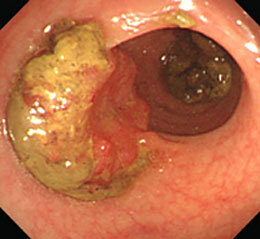
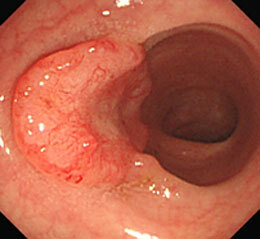
下腹部痛・食欲不振を主訴に来院。S状結腸の便を洗い流すと、1/4周性の進行がんが明らかになりました。
大腸がん⑦

大腸がん⑧
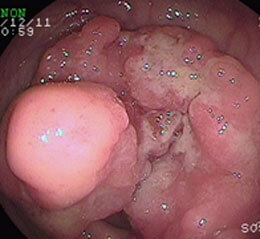
大腸がん⑨
大腸がん⑩
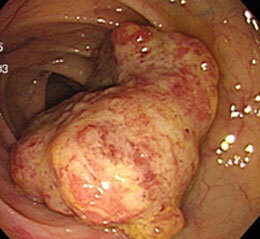
すべて進行がんです。下段の2枚は同じ患者さんです。
横行結腸がん(大腸がん⑨)に対し手術が行なわれ、6ヶ月後の検査で下行結腸に新たに進行がん(大腸がん⑩)が認められました。
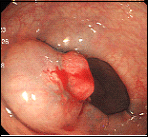
直腸がん①
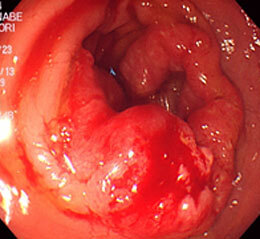
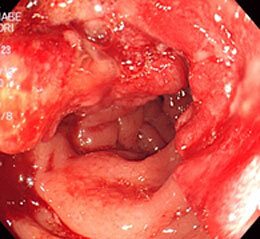
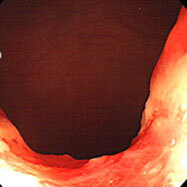
便秘・血便を主訴に来院された43歳の男性です。直腸に全周性の進行がんを認めました。
この方は3ヶ月前に十二指腸潰瘍出血・貧血で自宅近くの病院に入院し、ピロリ菌の除菌が行われていました。なかなか貧血が改善しないため、主治医から大腸検査を勧められるも拒否していたようです。血便が続いたため当院を受診され、すぐに検査を行いました。
直腸がん②
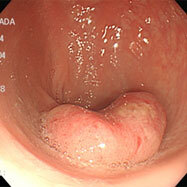
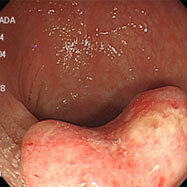
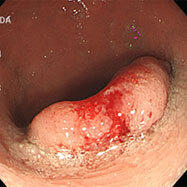
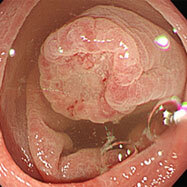
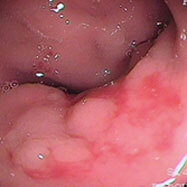
健診で便潜血が陽性となり検査しました。直腸上部に15mm大の広基性のポリープを認めます。
表面がわずかに凹み、鉗子で押すと硬い印象がありました。腫瘍が粘膜下部深くまで潜っており、内視鏡治療ではなく手術(腹腔鏡治療)になりました。
直腸がん③(腺腫内がん)
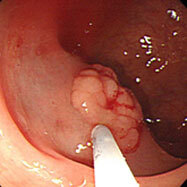
直腸上部の早期がんに対し内視鏡治療(EMR)を施行(上段)。1年後の検査で同部位は扁平な隆起を示し(下段左)、生検でも良性(再生性・過形成性変化)でした。6ヶ月後の検査で同部位に腫瘍が認められ(下段中央)、生検でGroup4(がんを強く疑う所見)でした。一度治療を行なっているため組織が線維化を起こし硬くなっていることからEMRを断念し、紹介の上ESDを施行していただきました。施行後3ヶ月後の検査では瘢痕のみで再発を認めません(下段右)。
直腸がん④(腺腫内がん)

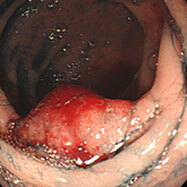
いわゆる側方発育型腫瘍(Laterally spreading tumor:LST)と呼ばれる腫瘍で、大腸の壁を這うように広がっており、この方の場合かなり大きい状態で発見されました。赤みのある盛り上がった部位からの生検でがんと診断され、ESDで完全切除されました。
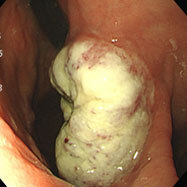
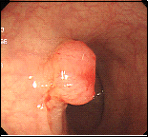
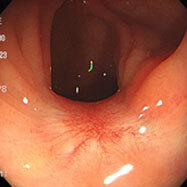
直腸カルチノイド
直腸に8mm程度の黄色味を帯びた半球状の腫瘍を認めます。表面は性状粘膜で覆われており、所謂粘膜下腫瘍の形態です。黄色みを帯びている点が特徴的であり、診断は比較的容易です。「カルチノイド」のうち「カルチ」は「がん」を意味し、「ノイド」は「類:~のような」を意味します。すなわち、「がんのようなもの=がんもどき」といったところでしょうか。CTでリンパ節や肝臓・肺に転移がないのを確認し、外科の先生に内視鏡治療(経肛門的内視鏡下マイクロサージェリー:TEM)をして頂きました。1cm以上であればリンパ節転移の可能性が高く、局所切除ではなく、リンパ節郭清を含めた根治手術が望ましいとされています。
大腸憩室①
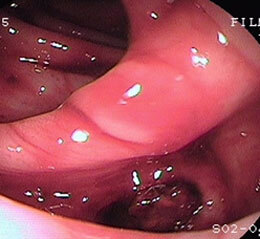
血便を主訴に来院された方です。憩室と呼ばれる楕円形の凹みがS状結腸に多発し、一部から出血していました。便が挟まっているのがわかるかと思いますが、この凹みに便が入り込んで日数が経つと、水分を失われた便は硬くなり、憩室内の粘膜を走る血管を傷つけることによって出血が起こります。また、便の塊が凹みを塞ぐことによって細菌が増殖し、痛みや発熱をきたすことがあり、憩室炎と呼ばれます。炎症がひどくなり、腹膜炎を起こすと緊急手術になることもあります。
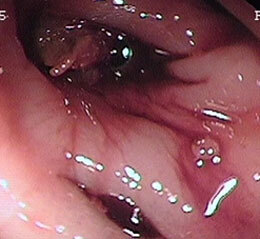
大腸憩室②
Collagenous colitis( “膠原繊維性大腸炎”)
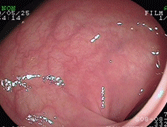
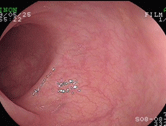
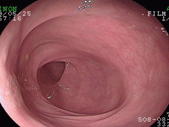
症例は76歳女性で、3ヶ月続く下痢を主訴に来院されました。元々高血圧、高脂血症のある方で、かかりつけ医より下痢止めや整腸剤を処方されるも全く改善がみられないとのことでした。体重減少や食欲不振などはみられていないようでしたが、がんや炎症性腸疾患を否定するために大腸カメラを行いました。肉眼的には明らかな異常ととれる所見はなかったのですが、下痢の始まる2ヶ月前より胸焼けに対しランソプラゾールという薬を内服していたことから、複数箇所から組織検査を 施行したところ、粘膜表層上皮直下にcollagen band(膠原繊維帯)を認めたことから、collagenous colitis(膠原繊維性大腸炎)と診断し、ランソプラゾールを中止したところ、下痢は速やかに消失しました。この疾患は肉眼的に診断をつけることが困難なことが多く(典型的な縦走する深掘れ型の潰瘍が見られることもありますが)、病理組織検査で初めて診断がつくことから、病歴から疑って検査することが必要になります。教科書的には知っていましたが、私が経験したのはこの方だけです(最近92歳の女性で経験しました)。PPIと呼ばれる種類の胃薬特にランソプラゾールで発症することが多く、安易な処方は注意が必要と思われます。また、特に海外ではNSAIDsと呼ばれている、いわゆる消炎鎮痛剤でも報告が多いようです。
細菌性腸炎(カンピロバクター腸炎)
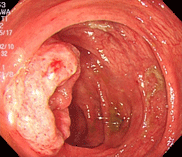
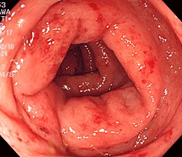
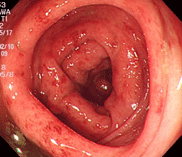
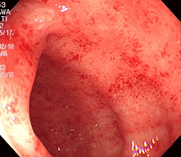
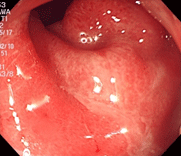
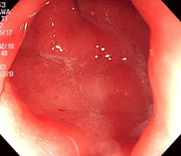
32才の男性で、焼き鳥を食べた後2日後より37度台の発熱と腹痛、下痢が出現し、血液が混じるとのことで来院されました。回盲弁という小腸と大腸の繋ぎ目の弁が白く濁り、ただれています。また、大腸全体に炎症が見られ、培養検査でカンピロバクター菌が検出されました。エリスロマイシン系の抗生物質を先行投与していたこともあり、3日間の内服で症状は消失しました。焼肉、バーベキュー、焼き鳥などを食べた際、生焼けの状態だと菌が死滅せず、ある人にだけ発症するということはよくありますのでご注意を。
虚血性腸炎①(一過性型)
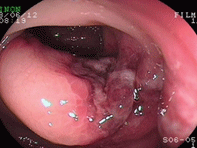
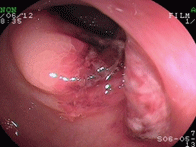
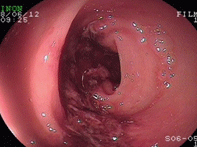
76才女性。高血圧治療中で、元々便秘がちとのことですが、就寝中、突然左下腹痛が出現し、硬い便が出た後から出血しているとのことで来院されました。診断名のごとく、便が長く腸の中にとどまることで血流が悪くなり、虚血の状態となって粘膜がただれてしまうのです。動脈硬化も関連していることが言われており、高血圧や糖尿病があって且つ便秘がひどい方にみられることが多いので要注意です。
虚血性腸炎②(狭窄型)
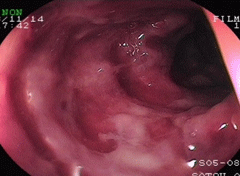
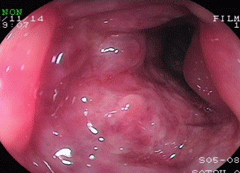
78歳女性。 糖尿病治療中。 就寝中、突然の腹痛にて覚醒し、下痢便に血液が混じっていたため受診。WBC17900/μl, CRP16mg/dlと炎症反応も強く、内腔が狭くなっていることから病院を紹介し、入院となりました。
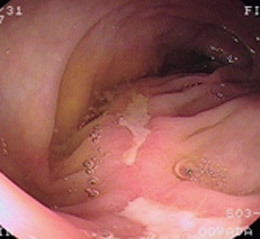
虚血性腸炎③(狭窄型)
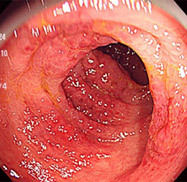
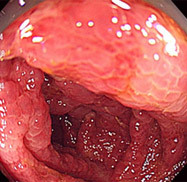
39歳男性。咽喉頭炎にて合成ペニシリン系抗生剤を内服後、腹痛・血性下痢が出現しました。抗生剤起因性の出血性腸炎を考え、緊急で検査を施行したところ、下行結腸から横行結腸にびらんや強いむくみを認め、内腔が狭くなっていました。出血性腸炎にしては所見が派手な印象があり、出血性腸炎の場合に特徴的な「トマトジュース様」の血便ではなく、下痢便に少量血液が混じる程度でした。培養検査で細菌性腸炎も否定され、便秘であったことも考慮し、虚血性腸炎を発症したものと考えました。絶食とし、3日間通院で輸液を施行し、症状は軽減しています。
虚血性腸炎④(一過性型)
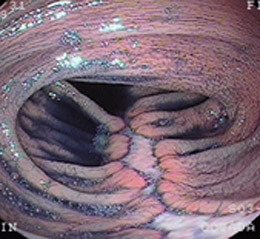
78歳女性。逆流性食道炎・高血圧などで内服中の方ですが、突然の下腹部痛と血便が出現し、発症後7日目(この時点で血便はおさまっていました)に紹介受診され検査を施行したところ、下行結腸に縦走する潰瘍を認めました。ランソプラゾール(逆流性食道炎の治療薬)を内服していることから、前述している膠原繊維性大腸炎を考え組織検査を行いましたが、collagen band(膠原繊維帯)は認められませんでした。「突然の腹痛と血便」というのも虚血性腸炎に特徴的であり、膠原繊維性大腸炎の症状とはやや合いません。病歴より便秘も確認され、一過性型の虚血性腸炎と判断しました。
大腸メラノーシス
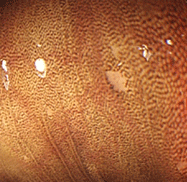
72歳女性 で、 常習性の便秘で、近医より下剤(センナ含有)を処方されていました。
大腸全体に豹柄様の色素沈着がみられていました。センナ系の下剤を常用すると起こしてくる粘膜の変化です。センナ系の下剤は即効性があり、使用当初は効果が高いことから若い女性にも人気なのですが(コーラック ○Rなど)、だんだん効かなくなり、薬を増やし続け、やめられなくなることも多いので要注意です。この色素沈着がみられるということは、腸を動かす神経の働きがかなり悪くなっていることが示唆されます。
腸管嚢胞様気腫症
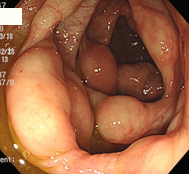
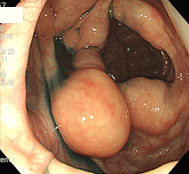
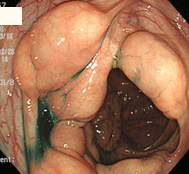
18歳男性。起床時より腹痛が出現し、同日当院を受診されました。レントゲン上上行結腸に局在するブドウの房状のガス集積像を認め、白血球が13700と高いことから急性腹症と判断し病院を紹介し、入院となりました。当初腸重積が疑われたようですが、保存治療で症状が消失したとのことで退院となり、その後当院で内視鏡検査を行いました。上行結腸に半球状のふくらみが多発しており、一見腫瘍と思われましたが、非常に軟らかく、粘膜下にのう胞状の気体貯留を認める病態である、嚢胞様気腫症と診断しました。入院中のCT写真ではのう胞がもっと大きく、密集している印象でしたので、改善傾向であると思われました。かなり珍しい疾患で、原因は様々なようですが、この方は原因がわからない特発性であると考えられました。自然消失もあるが再発もあるということで、1年後の再検査を指示しました。
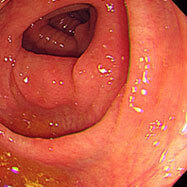
腸管スピロヘータ症①
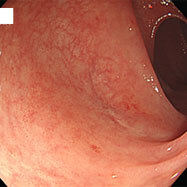
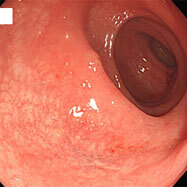
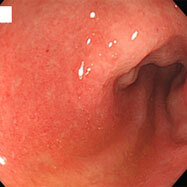
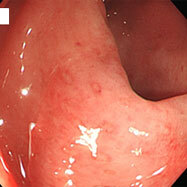
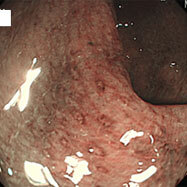
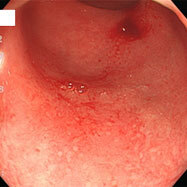
20代の男性で、慢性的に下痢を認め、時々腹痛があるとのことで検査をしました。S状結腸から直腸にかけて、わずかながら発赤やびらんを認め、生検したところ、スピロヘータという細菌が認められました。この菌は慢性下痢の原因となる可能性が示唆されていますが、無症状の方に見つかることもあり、病原性についてははっきりしていません。大腸検査の前処置(下剤)で菌が洗い流され、検査後症状が良くなったという報告もあります。治療としては、メトロニダゾールという、 ピロリ菌の2次除菌などに用いられる抗生物質を1~2週間内服すると効果があるという報告があります。内視鏡所見から腸管スピロヘータ症と診断することは困難であり、病理医も、臨床情報からスピロヘータの存在を意識しないと診断するのは難しいようです。この患者さんはメトロニダゾールを1週間内服させたところ、症状が消失しました。
腸管スピロヘータ症②
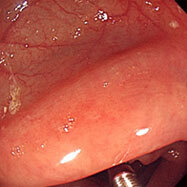
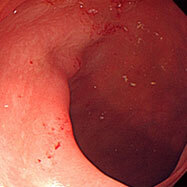
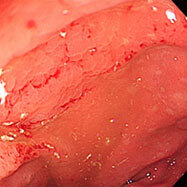
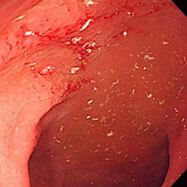
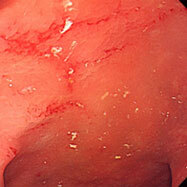
30代の男性です。10数年続く慢性の下痢に対し検査を施行しました。下行結腸から直腸にかけて、発赤、むくみ、びらんなどがところどころみられ、びらん部位からわずかに出血していました。子の方にもメトロニダゾールを処方しましたが、下痢症状はあまり変わっていません。
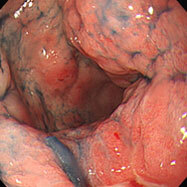
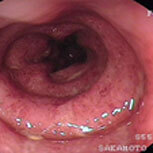
潰瘍性大腸炎①
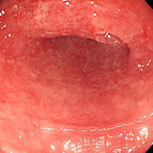
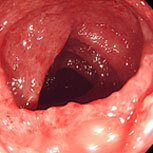
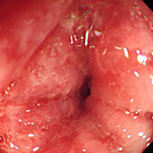
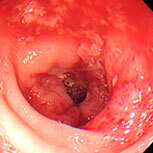
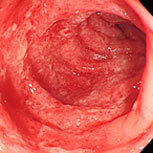
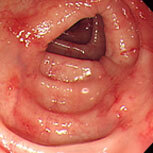
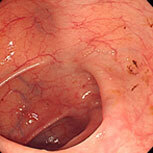
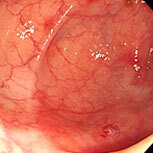
血便・腹痛で検査をしました。直腸から下行結腸まで全周性・連続性に粘膜がただれ、むくみが強く、出血している部位も認めます。典型的な潰瘍性大腸炎の所見です。横行結腸から盲腸にかけては炎症は殆ど認められず、左側結腸型という診断になります。ペンタサという内服薬で治療を開始し、1か月後には症状は殆ど消失しましたが、容易に再燃するため、内服の継続が必要です。
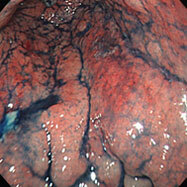
潰瘍性大腸炎②
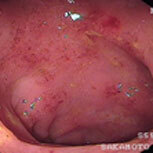
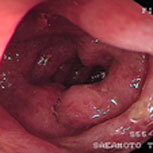
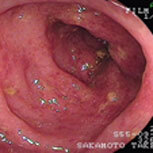
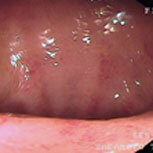
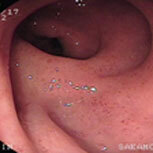
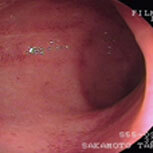
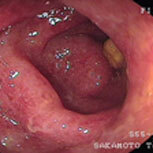
上段が治療開始前の内視鏡像です。この方は直腸からS状結腸にかけて連続性に炎症所見を認め、内服治療開始後症状は比較的速やかに改善しましたが、仕事上かなりのストレスを抱えており、良くなったり悪くなったりを繰り返していました。下段の治療開始1年後の写真を見ると、S状結腸の一部(下段一番右)を除いて、炎症所見はかなり改善していることがわかると思います。
患者様の声
- 50代女性
胃と子宮の手術をしているためか、以前大腸検査を受けたときは辛くて途中で検査をやめてもらいました。
以来10年近く検査を受けていなかったので、大腸の病気が心配になり、検査を受けることにしました。
麻酔の注射はしないということで少し不安でしたが、今回は苦しむこともなく盲腸まで見ていただきました。
軽い癒着のみでポリープやがんはないことがわかり、安心しました。
- 50代男性
何も症状がなかったのですが、健診で精密検査が必要と言われ、知人に紹介されて検査を受けました。
ポリープが5個あり、その場で3個切除してもらいました。
1個はかなり大きいので入院してとったほうが良いと勧められ、先生が出向している病院に紹介してもらい、先生に切除してもらいました。
初めて行く病院で不安もありましたが、同じ先生に治療してもらえたので安心でした。
- 60代女性
今まで3回検査を受け、ポリープをとったこともありますが、毎回麻酔の注射をされ、眠っているうちに検査が終わっていました。
ただ、自分が知らないうちに検査が行われることに少し抵抗も感じていたので、今回先生と相談したところ、麻酔はしないということで、痛みに対する不安もありましたが、実際検査を受けてみると本当に楽でした。
何より、先生が逐一声かけをしてくれて、モニターの状況を説明してくれたので、安心して検査を受けることができました。
- 20代女性
勤め先は社員全員が健診を受けるのですが、幸か不幸か初めて受けた健診で大腸がんの精密検査が必要と言われ、インターネットで検索して受診しました。
前の晩は緊張であまり眠れず、当日も朝からたくさんの量の下剤を飲むのがきつかったのですが、検査中は先生や看護師さんが常に声をかけてくれて、いつの間にか検査が終わっていました。
何も異常はないから5~10年は心配ないよと言われたのが嬉しかったです。
- 40代男性
前から時々下腹部痛があり、食事も摂れないことがありましたが、大腸検査は死ぬほど苦しいと聞いていたので、検査を受ける気になれず放置していました。
今回痛み止めをもらうつもりで受診しましたが、内視鏡検査が必要だと言われ、痛みがあったら中止するという条件で検査を受けました。
途中ちょっと腹が張るくらいであっという間に検査が終わったし、憩室という凹みが痛みの原因だと知って安心しました。
整腸剤と緩下剤を処方され、最近はとても調子が良いです。
ピロリ菌検査
ピロリ菌感染者は、感染していない人に比べて胃がんのリスクが20倍以上高いとされていますが、私自身はピロリ菌非感染者の胃がんは見たことがありません。
日本人の6000万人がピロリ菌に感染していると言われています。特に50代以上の方の感染率は60%以上と言われています。
ピロリ菌が感染するのは免疫が未熟な2才頃までが殆どであると考えられています。多くはピロリ菌感染している母親からの口移しによる感染が考えられていますが、衛生環境が大きく関わっており、下水設備の不十分な時代に幼少期を過ごした世代、およそ40歳以上の年代で感染率が高く、逆に30代以下では有意に感染率が少ないのです。
ピロリ菌が胃内に住みつくと、慢性胃炎を起こし、粘膜が赤く腫れ上がってきます。この時期を過ぎると、粘膜は薄くなってゆき、萎縮性胃炎という状態になります。その後胃の出口付近から粘膜が腸の粘膜に置き換わってゆくようになると(腸上皮化生)、いわゆる分化型胃がんのリスクが高くなるとされています。
一方、スキルスに代表される未分化型胃がんは、萎縮性胃炎、腸上皮化生から進展すると考えられている分化型胃がんとは異なり、慢性炎症に伴う遺伝子異常が考えられています。未分化型胃がんの前段階とされる、ひだ肥大型胃炎や鳥肌胃炎の段階で除菌することが胃がん発症の予防につながると思われます。
ピロリ菌に感染すると、3%の方に胃潰瘍が、0.4%の方に胃がんが発症すると言われています。喫煙者、塩分摂取の多い方、ビタミンの摂取不足の方は胃がんのリスクが更に高くなりますので要注意です。
ピロリ菌の感染の有無を調べる方法は幾つかあります。簡便なのは、血液で抗体の有無を調べる方法です。呼気テスト、便中抗原検査、組織培養、迅速ウレアーゼテストなどもありますが、やや煩雑であったり、内視鏡検査が必要であったりします。これらの検査は、胃・十二指腸潰瘍もしくは慢性胃炎の診断がついている場合のみ保険診療が可能ですのでご注意下さい。単純にピロリ菌の有無を知りたい場合には自費診療扱いとなります。
日本人から胃がんを根絶するためには、ピロリ菌感染者をなくすことが最も重要であることは間違いありません。20歳の成人式を節目に採血を行い、ピロリ菌感染者は直ちに除菌をすることを勧めている方もいます。
血液検査で胃癌のハイリスク群をスクリーニングするペプシノゲン(PG)法があります。一言で言えば、血液で胃粘膜の萎縮を評価する検査です。PG法は胃癌の一次スクリーニング検査で、胃癌集団検診(間接X線法)を補うもので、簡便かつ比較的低コストで実施できる長所があるため、一部の自治体、企業、人間ドックで導入されています。血液中のPGⅠ,PGⅡを測定することにより、間接的に胃粘膜の萎縮度を評価し、萎縮度の高い胃癌の高リスク群を見つけることが可能です。
PG法の原理
- 健常な胃粘膜にピロリ菌が感染し、炎症が起きます。
- 炎症が持続すると最終的に胃粘膜は萎縮の状態となります。
- 血清PG値は、「炎症」でPGⅠ、PGⅡとも増加し、PGⅠ/Ⅱ比は低下します。
- 「萎縮」になるとPGⅡは高くなりますが、PGⅠは低下し、 PGⅠ/Ⅱ比はいっそう低下します。
したがって、血清PGⅠ、PGⅡ、PGⅠ/Ⅱ比のそれぞれの値をみることで、胃粘膜の状態を推定することが可能です。
このようにしてPG法は、血液検査で胃粘膜萎縮を推定し、胃がんのハイリスク例をスクリーニング出来ます。
ABC検診という言葉を聞いたことがあるでしょうか。
要するに、胃がんのハイリスク者を絞って胃カメラによる精密検査を行おうとするもので、ピロリ菌(HP)とペプシノゲン(PG)の組み合わせによって判断されます。
具体的には、
- A群(HP-PG-)は概ねピロリ菌未感染の人(一部除菌後の人が含まれます)、
- B群(HP+PG-)はピロリ菌感染に伴う胃粘膜炎症はあるが萎縮は軽い人、
- C群(HP+PG+)はピロリ菌感染に伴う萎縮の進行した人、と判断できます。
- D群(HP-PG+)は萎縮の高度進展に伴いピロリ菌が棲めなくなった状態で、胃がんの最もハイリスク群といえます。
胃がん検診としては、
- A群→胃がん発生なし→精密検査不要
- B群→胃がん発生20%→2~3年毎の精密検査(ひだの太まりがある場合は1年毎)
- C&D群→胃がん発生80%→1年毎の精密検査
というような振り分けで、今後ABC検診が主流となるのではないかと思います。
注意しないといけないのは、除菌歴があると、HP抗体は1年ほどで陰性化し、PG値も改善するため、それまでB群やC群だった例がA群となる事例があることです。つまり、除菌後A群になった場合でも、感染の既往があるということは、胃がんのリスクは残っているということなので、定期的な胃カメラでのフォローが必要なのです。
除菌後に胃がんを発症した方のデータを見ると、除菌前の胃粘膜が中等度以上の萎縮をきたし、腸上皮化生を伴っていたという報告があります。すなわち、ピロリ菌感染後、①年数が経っている、②塩分摂取が多く、野菜や果物の摂取が少ない、などの条件で胃炎がどんどん進行して萎縮や腸上皮化生へと進展したためと考えられます。ですので、やはり若く、胃炎が進展していないうちに除菌するのが最善なのだと考えます。
A群
HP(-) PG(-)
B群
HP(+) PG(-)

C群
HP(+) PG(+)
D群
HP(-) PG(+)









